
Пищевая аллергия у детей и взрослых
Пищевая аллергия. Симптомы, медикаментозная терапия, профилактика
Частота пищевой аллергии в среднем составляет около 1-3%, несколько чаще она встречается в детском возрасте и снижается по мере взросления, однако о точных цифрах распространенности пищевой аллергии сложно сказать, поскольку ее нередко путают с неаллергическими пищевыми реакциями, например, непереносимостью лактозы. Так, по данным анкетирования признаки аллергии на пищевые продукты отмечают до 68% людей, тогда как кожные тесты и определение аллерген-специфического IgЕ указывают на симптомы пищевой аллергии примерно у 3% населения1.
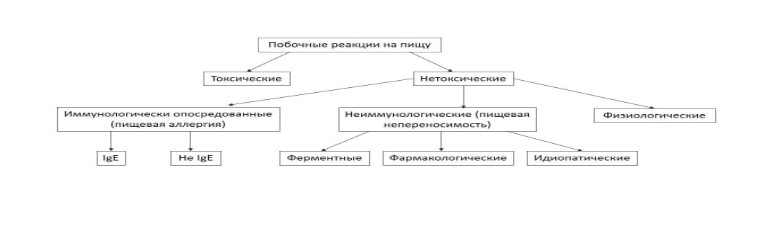
Классификация побочных реакций на пищу
Факторы риска:
- Отягощенный семейный анамнез
- Наличие других аллергических реакций (аллергический ринит, аллергическая астма)
- Сопутствующие заболевания ЖКТ и гепатобилиарной системы
- Перевод на искусственное вскармливание
- Нарушение питания детей (несоответствие объема и соотношения питательных веществ возрасту ребенка)
- Вероятно, особенности диеты матери во время беременности1, 2
Этиология:
Теоретически любой пищевой продукт может являться аллергеном (в первую очередь, содержащий белок). Наиболее распространенные:
- коровье молоко
- куриное яйцо
- арахис
- орехи
- рыба
- морепродукты
- пшеница
- соя.
Аллергенными свойствами обладает не только коровье молоко, но и молоко других млекопитающих — коз, лошадей и пр., а термическая обработка арахиса усиливает его аллергенные свойства! Среди морепродуктов наиболее выраженными аллергенны ракообразные (креветки, крабы, раки и т.д.) и моллюски (мидии, гребешки, кальмары, устрицы и другие).
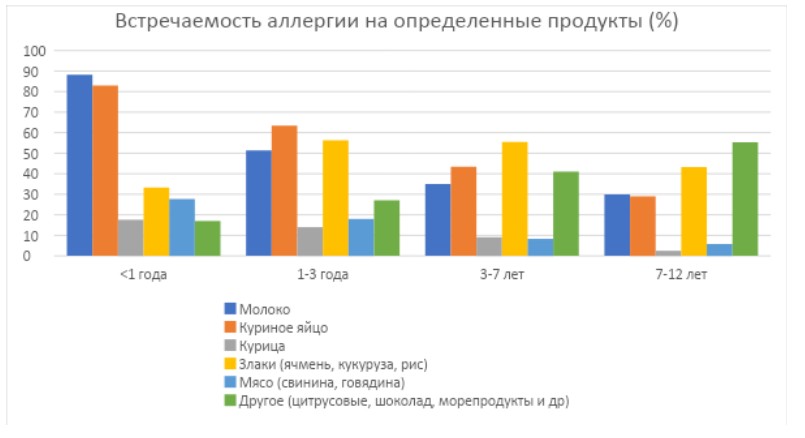
Для подростков и взрослых наиболее значимыми аллергенами являются цитрусовые (до 40%), морепродукты и рыба (38%), шоколад (37%), курица и мясо (33%), орехи (32%), овощи и фрукты (по 20%)1.
Механизмы развития и симптоматика
Пищевая аллергия может реализоваться по IgE-зависимому механизму, по Т-клеточному или с задействованием обоих путей.
- IgE-зависимая пищевая аллергия – это реакция гиперчувствительности немедленного типа. При этой реакции аллерген взаимодействует с IgE антителами, связанными с базофилами и тучными клетками, что приводит к дегрануляции клеток и высвобождению биологически активных веществ (гистамина, гепарина и др.). Это приводит к спазму гладкой мускулатуры (бронхоспазм), активации секреторных и эндотелиальных клеток, развитию отека, зуду и другим признакам аллергической реакции. Симптомы пищевой аллергии этого механизма развиваются остро. К ним относятся: крапивница, риноконъюнктивит, астма, ангионевротический отек, анафилаксия, а также гастроинтестинальные симптомы (тошнота, рвота, боли в животе и диарея).
- Другой вариант развития пищевой аллергии опосредован активацией Т-лимфоцитов. При данном механизме развития аллерген взаимодействует с сенсибилизированными Т-клетками с последующей их активацией, развитием прямого цитотоксического эффекта лимфоцитов, выделением провоспалительных цитокинов и привлечением макрофагов. В таком случае аллергическая реакция протекает медленнее — несколько часов, дней. Пищевая аллергия по данному типу манифестирует постепенно и протекает хронически. Симптомами пищевой аллергии в таком случае являются поражения ЖКТ (боли в животе, нарушение стула, проктит, проктоколит, энтероколит и пр.), включая индуцированную пищей энтеропатию2.
- При сочетанном типе пищевой аллергии (IgE- и не-IgE-опосредованный) аллергия может проявляться развитием атопического дерматита, эозинофильной гастроэнтеропатии [1].
Симптомы и признаки пищевой аллергии также варьируют в зависимости от аллергена и возраста пациента. Так, у младенцев чаще всего встречается атопический дерматит, иногда сопряженный с поражением ЖКТ (тошнота, рвота, диарея), а у детей до 10 лет часто наблюдаются респираторные симптомы (астма, ринит), которые могут исчезать по мере взросления.
Синдром пищевой аллергии и реакции на пищевые добавки
От пищевой аллергии следует отличать синдром пищевой аллергии (синдром пищевой аллергии на пыльцу), который возникает при наличии перекрестной реакции между пищевыми и непищевыми аллергенами. У пациентов, имеющих аллергию на определенный белок в пыльце, иммунная система реагирует на подобный белок в пище и вызывает аллергическую реакцию. Типичные симптомы включают легкие преходящие симптомы в области ротоглотки (зуд ротовой полости и горла после употребления в пищу провоцирующих продуктов), однако нельзя исключать появление более тяжелых симптомов вроде анафилаксии (очень редко). Уменьшить аллергическую реакцию можно, если перед употреблением подвергнуть продукт тепловой обработке [2, 3].
Перекрестные реакции между пищевыми и непищевыми аллергенами
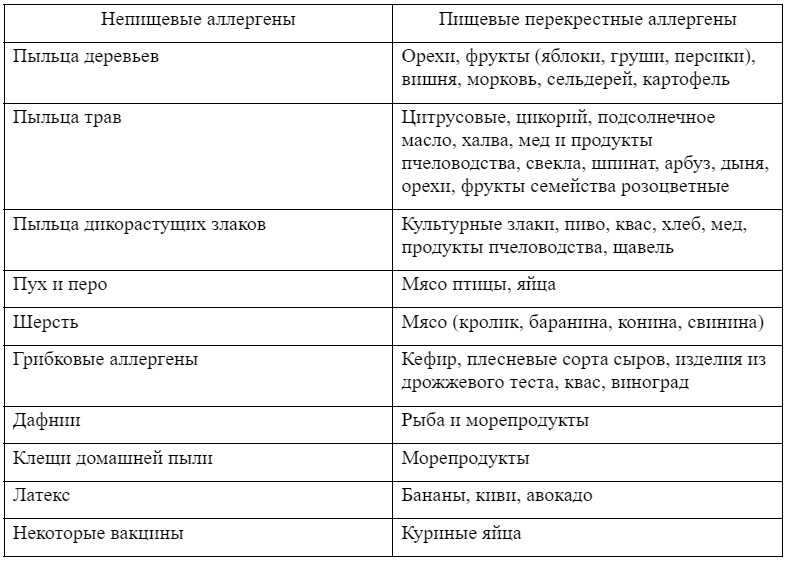
Сенсибилизация при наличии пищевой аллергии может происходить и неэнтеральным путем: так, м-протеин трески при кипячении может становиться ингаляционным аллергеном, и, проникая в организм человека вместе с паром, вызывать аллергическую реакцию. Другой пример – сенсибилизация кремом, содержащим арахисовое масло, у лиц, страдающих от аллергии на арахис.
Следует отличать пищевую аллергию и реакцию на пищевые добавки, содержащиеся в пище (псевдоаллергические реакции). Они возникают в ответ на химические вещества, добавляемые для улучшения вкуса, цвета, запаха пищевых продуктов (красители, ароматизаторы, антиоксиданты, эмульгаторы, загустители, консерванты и др.). Наиболее сильными аллергенными свойствами обладают следующие добавки:
- Консерванты: сульфиты и их производные (Е220-227), нитриты (Е249-252), бензойная кислота и ее производные (Е210- 219).
- Антиоксиданты: бутил-гидроксианизол (Е321), бутил-гидрокситолуол (Е321).
- Красители: тартразин (Е102), желто-оранжевый S (Е110), азорубин (Е122), амарант (Е123), красная кошениль (Е124), эритрозин (Е127), бриллиантовая чернь BN (Е151).
- Усилители вкуса: глутаматы (В550-553)1, 2.
Синдром альфа-гал
Представляет собой нетипичную аллергическую реакцию на углеводный компонент (тогда как в других случаях в качестве аллергена выступает белок или полипептид). Альфа-гал – углевод (галактоза-альфа-1,3-галактоза), который встречается у большинства млекопитающих, за исключением приматов (включая человека), а также содержится в слюне некоторых клещей (в частности, Amblyomma americanum). При укусе клеща и попадании этой молекулы в кровь может возникать активация В-лимфоцитов, продуцирующих IgE, вследствие чего в организме развивается чувствительность к альфа-гал. Так как данный углевод присутствует во многих видах красного мяса (свинине, говядине, баранине), а также в пищевых продуктах животного происхождения (молочные продукты, желатин), у людей с синдромом альфа-гал может развиться IgE-опосредованная аллергическая реакция на эти продукты питания. Она проявляется в виде зудящей сыпи, нарушения пищеварения, запора, тошноты и анафилактических реакций4. Распространенность альфа-гал сильно связана с областью обитания клещей, с которыми связывают большинство случаев аллергии – в США зарегистрировано более 5000 случаев, что больше всех остальных стран в 5 раз, тем не менее сообщения о синдроме поступают со всех уголков планеты.
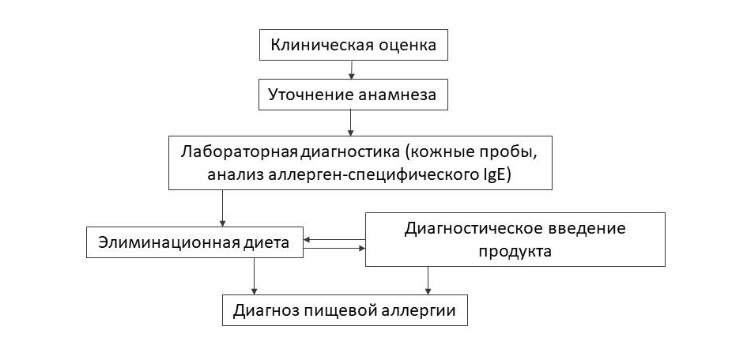
Диагностика
- Определение уровня аллерген-специфического сывороточного IgE
- Кожные пробы
- Исключающая диета
Алгоритм диагностики
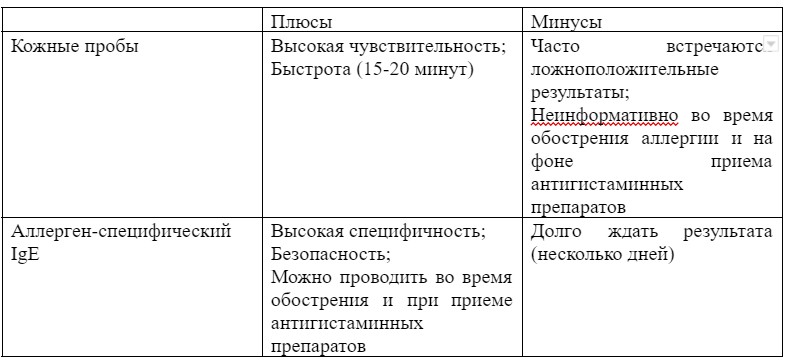
Лечение
Лечение преимущественно состоит в соблюдении элиминационной диеты1,2,5, а также использовании ЛС:
- Антигистаминные препараты (для предотвращения острых реакций)
- Топические ГКС
- Адреналин (для предотвращения острых реакций)
- При необходимости в случаях эозинофильной энтеропатии назначаются системные ГКС
- Специфическая иммунотерапия
- Моноклональные антитела (омализумаб и др.)
Для купирования нежизнеугрожающих симптомов пищевой аллергии рекомендовано применение антигистаминных препаратов II-го поколения:
- Дезлоратадин
- Лоратадин
- Левоцетиризин
- Рупатадина фумарат
- Фексофенадин
- Цетиризин.
I поколение не рекомендовано из-за побочных эффектов (седативный, антихолинергический. При этом антигистаминные препараты не являются средством лечения пищевой аллергии и их не следует применять длительное время2.
Пациенты с сопутствующей бронхиальной астмой могут использовать ингалятор с короткодействующими β2-агонистами (сальбутамол) для прекращения бронхообструкции2.
Для пациентов с симптомами атопического дерматита рекомендована наружная терапия соответственно высыпаниям – мази с низко- и умеренно-активными глюкокортикоидами при легком течении (гидрокортизон, гидрокортизона ацетат, алклометазон, преднизолон, флуоцинолон, триамцинолон) и с активными и высокоактивными при среднетяжелом и тяжелом течении (гидрокортизона бутират, бетаметазон, метилпреднизолон, мометазон, флутиказон, клобетазол). При резистентности к глюкокортикоидам или наличии противопоказаний для лечения тяжелой и среднетяжелой формы дерматита могут быть использованы негормональные иммуносупрессанты: мазь такролимус и крем пимекролимус6.
Пациенты с высоким риском анафилаксии могут носить с собой автоинжектор (шприц-ручка) с адреналином. В России они официально не зарегистрированы, но их продаются в интернет-магазинах, а также в странах Европы и США (требуется рецепт врача).
Иммунотерапия пищевой аллергии имеет ограниченное применение. АСИТ (антиген-специфическая иммунотерапия), когда пациенту последовательно вводятся возрастающие дозы аллергена для развития к нему толерантности, не применяется для лечения пищевой аллергии, но помогает избавиться от перекрестной аллергии на пыльцу. Исследуются возможность применения пероральной и сублингвальной иммунотерапии с целью десенсибилизации к пищевым аллергенам, однако в настоящий момент эффективность данных методов не имеет достаточно веских доказательств, а безопасность подвергается сомнению7-9.
Моноклональные антитела, такие как омализумаб (гуманизированное рекомбинантное моноклональное антитело к IgE) и другие моноклональные антитела к IgE, используются для лечения людей, которые имели тяжелые анафилактические реакции на пищевые продукты. Как было показано в одном исследовании с участием детей с аллергией на арахис, применение омализумаба привело к повышению порога переносимости арахиса10.
Профилактика
В течение многих лет рекомендовалось не давать в пищу маленьким детям аллергенные продукты для предотвращения развития пищевой аллергии, однако последние данные свидетельствуют о том, что раннее введение таких продуктов и их регулярное употребление (в частности, яиц и арахиса), напротив, предотвращают возникновение аллергических реакций у детей с высоким риском развития аллергии11,12. Что касается соблюдения строгой гипоаллергенной диеты матери во время беременности, то в настоящий момент среди аллергологов нет единого мнения на этот счет: существуют доказательства как в пользу данной рекомендации, так и демонстрирующие отсутствие ее необходимости13,14. При этом грудное вскармливание до 4-6 месяцев, видимо, обладает некоторым превентивным эффектом2.
Источники:
- Карманные рекомендации по педиатрии / под ред. И.Н. Захаровой // М.: Ремедиум групп, 2018. — С. 59-95.
- Пищевая аллергия. Клинические рекомендации Союза педиатров России, 2018.
- Skypala I.J. Can patients with oral allergy syndrome be at risk of anaphylaxis? Curr Opin Allergy Clin Immunol. 2020. Vol. 20, №5, рр.459–464.
- https://biomolecula.ru/articles/chto-takoe-alfa-gal-i-s-chem-ego-ne-ediat
- Боровик Т.Э., и др. Современные представления о лечебном питании при пищевой аллергии у детей раннего возраста. Доктор. Ру. 2004. №2, с. 2.
- Атопический дерматит. Клинические рекомендации Российского общества дерматовенерологов и косметологов, Российской ассоциации аллергологов и клинических иммунологов и Союза педиатров России, 2021.
- Anderson B., et al. Oral immunotherapy in children: Clinical considerations and practical management. J Asthma Allergy. 2021, №14, рр.1497–1510.
- Schworer S.A., et al. Sublingual immunotherapy for food allergy and its future directions. Immunotherapy. 2020. Vol.12, №12, рр.921–931.
- Yepes-Nuñez J., et al. Immunotherapy (oral and sublingual) for food allergy to fruits. Cochrane Database of Systematic Reviews 2015 (CD010522).
- Sampson H.A., et al. A phase II, randomized, double blind, parallel group, placebo controlled oral food challenge trial of Xolair (omalizumab) in peanut allergy. J Allergy Clin Immunol. 2011. Vol.127, №5, рр. 1309-1310.
- Du Toit G., et al. Randomized trial of peanut consumption in infants at risk for peanut allergy. N Engl J Med. 2015. Vol.372, №9, рр.803–813.
- Fleischer D.M., et al. Consensus communication on early peanut introduction and the prevention of peanut allergy in high-risk infants. Pediatr Dermatol. 2016. Vol. 33, №1, рр. 103–106.
- Venter C., et al. Dietary factors during pregnancy and atopic outcomes in childhood: A systematic review from the European Academy of Allergy and Clinical Immunology. Pediatr Allergy Immunol. 2020. Vol.31, №8, рр.889-912.
- Garcia-Larsen V., et al. Diet during pregnancy and infancy and risk of allergic or autoimmune disease: A systematic review and meta-analysis. PLoS Med. 2018, Vol.15, №2, e1002507.
Image on Freepik





